Figura 1
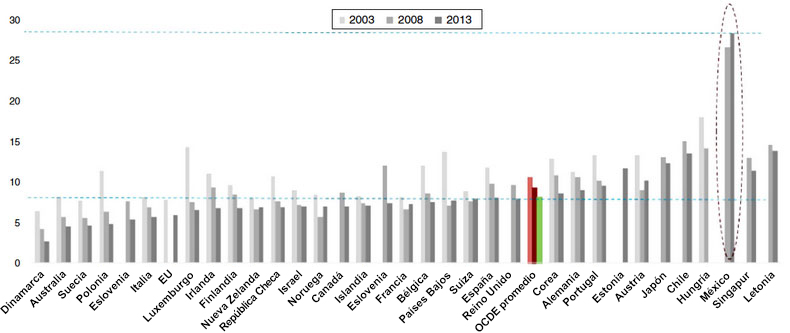
Mortalidad por infarto publicada entre paises de la OCDE.
Coordinador: Dr. Juan Verdejo Paris
Infarto agudo de miocardio
Dr. Diego Araiza Garaygordobil, Dra. Alexandra Arias Mendoza
En México, las enfermedades del corazón son la primera causa de defunción, de las cuales la enfermedad coronaria ocupa la primera posición. Tan solo en 2015, 88 000 muertes en México fueron consecuencia directa de cardiopatía isquémica. Aún más, la mortalidad asociada a los síndromes coronarios agudos resulta desproporcionadamente alta a nivel nacional, oscilando entre 8.4% ―reportado en la tercera edición del Registro Nacional de Síndromes Coronarios Agudos (RENASICA III)― y 21% ―según lo reportado por la OCDE en el 2011― (Figura 1).
Figura 1

Mortalidad por infarto publicada entre paises de la OCDE.
Ante estas cifras, es prioritario establecer programas de atención del infarto, con sistemas de reconocimiento en todos los niveles de atención, así como estrategias adaptadas a las características regionales de cada estado y comunidad, en donde se garantice la mejor de las terapias en el tiempo más corto posible.
La aterosclerosis coronaria es el principal sustrato de la cardiopatía isquémica y del infarto de miocardio. El infarto agudo de miocardio ocurre por la oclusión trombótica aguda de una o más arterias coronarias. Dicho fenómeno se desencadena cuando una placa aterosclerosa se fisura, fractura o se ulcera y tal evento desencadena un fenómeno de agregación plaquetaria con la consecuente formación de un trombo oclusivo en la luz del vaso. Las placas proclives a desarrollar dichas alteraciones son aquellas ricas en colesterol, y con capa o recubrimiento fibroso delgado hacia la luz del vaso. Tal evento expone la matriz de dicha placa, la cual contiene colágeno, ADP, factor tisular, epinefrina, serotonina y otros factores que estimulan la activación plaquetaria, así como producción y liberación de tromboxano A2 y la activación de los receptores tipo IIb/IIIa de las glicoproteínas plaquetarias, las cuales contribuyen significativamente a la formación del trombo. Asimismo existe liberación de factor tisular en el área de la lesión, lo cual activa directamente la cascada de coagulación extrínseca y promueve la formación de fibrina (Figura 2).
Figura 2
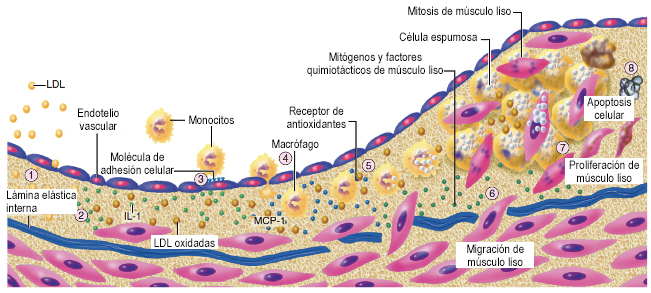
Visión esquemática del proceso de aterosclerosis coronaria
Ocasionalmente el infarto puede estar dado por otra etiología no aterosclerosa, tal es el caso del espasmo coronario, la embolia coronaria, malformaciones coronarias, trombosis por padecimientos inflamatorios sistémicos o síndromes de hipercoagulabilidad, o bien ectasia coronaria. Incluso, puede existir el infarto agudo de miocardio con arterias coronarias normales (MINOCA, de sus siglas en inglés).
La presentación del infarto agudo de miocardio puede ser a cualquier hora del día; sin embargo, existe una mayor frecuencia de eventos entre las 6:00 h y el mediodía. Dicha relación circadiana ha sido ampliamente demostrada, atribuyéndose al incremento del tono simpático y a la tendencia trombótica durante las primeras horas de la mañana.
El síntoma cardinal del infarto agudo de miocardio es el dolor torácico. Cuando el cuadro clínico es típico, el dolor tiene una duración mayor de 30 min, es opresivo, retroesternal en una área amplia, sumamente intenso, incluso algunos pacientes lo refieren como “el peor dolor de su vida”, o “la sensación de muerte inminente”, su irradiación típicamente es hacia el miembro superior izquierdo, cuello y maxilar inferior. Habitualmente se acompaña de fenómenos neurovegetativos, como náusea, vómito, diaforesis fría y profusa, así como disnea, debilidad, ansiedad y ocasionalmente mareo, lipotimia e incluso síncope.
Si bien esta es la presentación habitual, en algunos casos el infarto puede presentarse en forma atípica, incluso sin dolor. En tales variantes el dolor puede ser pungitivo o ardoroso, la localización puede ser el epigastrio y menos frecuentemente en el mesogastrio, e irradiarse hacia el miembro superior derecho, el abdomen, la espalda, las muñecas, además de acompañarse de náusea, puede haber deseos de defecar, por lo que con todas estas variantes, a menudo se confunde con trastornos gastrointestinales. Como se ha comentado, aunque el síntoma fundamental es el dolor, éste puede estar ausente, sobre todo en el paciente diabético (a consecuencia de la polineuropatía visceral o autonómica), en el paciente anciano o en las mujeres. El infarto agudo de miocardio puede expresarse sin dolor, manifestando el paciente exclusivamente disnea o la aparición de diaforesis, hipotensión, o pérdida del conocimiento. Resulta de vital importancia tener un alto nivel de sospecha y usar el electrocardiograma en donde los síntomas resulten sugestivos, pero también cuando resulten dudosos.
A pesar de todos los elementos de laboratorio y gabinete que nos apoyan para hacer el diagnóstico de infarto agudo de miocardio, el examen clínico es el elemento fundamental. El abordaje diagnóstico nos obliga a diferenciar entre dolor cardiaco (isquémico y no isquémico) y no cardiaco. En el dolor cardiaco de carácter isquémico tenemos los síndromes isquémicos coronarios agudos y los síndromes isquémicos coronarios crónicos. En el dolor cardiaco no isquémico tenemos padecimientos muy variados como la estenosis aórtica y otras valvulopatías, pericarditis aguda, la disección aórtica, la embolia pulmonar, las taquiarritmias y la insuficiencia cardiaca, entre otros. Es importante destacar que sólo la mitad de los pacientes ingresados a un hospital para estudio de dolor torácico tendrán como causa final dolor cardiaco, en su mayoría síndromes coronarios agudos (Figura 3). Otras causas frecuentes de dolor de pecho en urgencias incluyen: osteocondritis, espasmo esofágico, reflujo esofágico, reflujo gastroesofágico, colecistitis y colelitiasis, herpes zóster e incluso somatización por afectaciones psicogénicas.
Figura 3
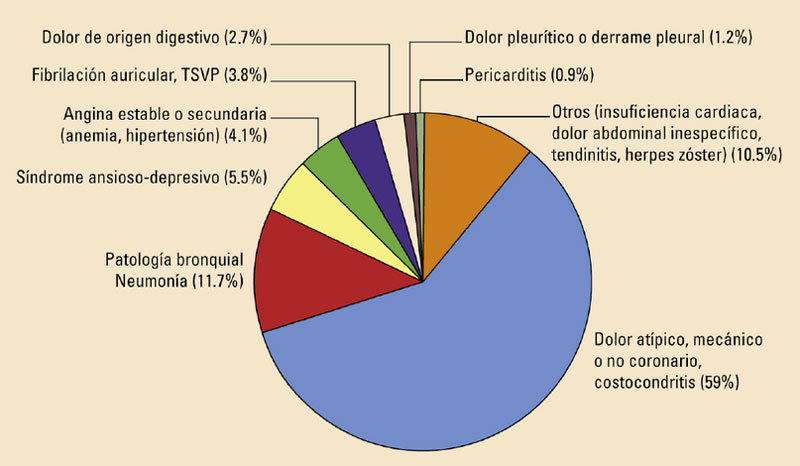
Causas de dolor precordial en la sala de urgencias.
El paciente con infarto agudo de miocardio habitualmente se encuentra inquieto, ansioso, sin encontrar acomodo en su cama por la presencia de dolor y disnea. Tiene palidez de tegumentos, diaforesis fría, que puede ser profusa, y disminución de la temperatura en las extremidades. Con frecuencia, en la primera hora del evento la frecuencia cardiaca y la tensión arterial pueden ser normales; sin embargo, 25% de los infartos de la cara anterior presentan taquicardia e hipertensión arterial y la mitad de los infartos inferiores presentan hipotensión y bradicardia (fenómeno de Bezold-Harish). Durante la primera semana de infarto de miocardio puede existir febrícula como consecuencia de una respuesta inflamatoria sistémica. La inspección del área precordial, en presencia de infarto de la cara anterior, puede demostrar un levantamiento sistólico, lo que representa una zona discinética del corazón. Otras áreas infartadas, por no tener un contacto directo con la parrilla costal, no muestran dicho fenómeno.
La auscultación del corazón puede encontrarse normal, o con la presencia de un cuarto ruido (4r), lo que está condicionado por alteraciones de la distensibilidad del ventrículo izquierdo relacionada al propio infarto. La auscultación de un tercer ruido (3r) o ritmo “de galope”, en dicho contexto, denota disfunción ventricular izquierda grave e insuficiencia cardiaca. Durante la evolución del infarto de miocardio, se puede auscultar frote pericárdico, el cual puede ser transitorio o tener una duración de varias horas y en casos excepcionales, días. La auscultación de un soplo holosistólico a nivel de la punta del corazón sugiere insuficiencia mitral, la cual está en relación con disfunción o incluso rotura de los músculos papilares. Un soplo paraesternal debe hacer pensar en una comunicación interventricular. Finalmente, un paciente con colapso hemodinámico y ruidos cardiacos velados debe ser sospecha de rotura cardiaca y taponamiento.
En relación con los campos pulmonares, pueden auscultarse estertores subcrepitantes o bien estertores gruesos que reflejan congestión pulmonar como consecuencia de disfunción ventricular izquierda debido a alteraciones tanto de la relajación como de la contractilidad. Ante la sospecha de involucro hemodinámico del ventrículo derecho, la inspección del cuello es de utilidad, en donde se encuentra distensión yugular con auscultación pulmonar normal.
Los estudios de gabinete permiten confirmar o descartar el diagnóstico, éstos incluyen electrocardiograma, marcadores séricos y estudios de imagen, entre otros.
El electrocardiograma es un elemento fundamental en el diagnóstico de infarto de miocardio; es necesario contar con un electrocardiograma en los primeros 10 min de la atención de todos los pacientes con dolor de pecho, pues permite estratificar los síndromes coronarios agudos en dos: SICASEST (síndrome isquémico coronario agudo sin elevación del ST) y SICACEST (síndrome isquémico coronario agudo con elevación del ST). Estas dos entidades tienen abordajes diagnósticos y terapéuticos diferentes, y es indispensable la clasificación inicial con electrocardiograma para definir la urgencia de la conducta (Figuras 4 y 5).
Figura 4
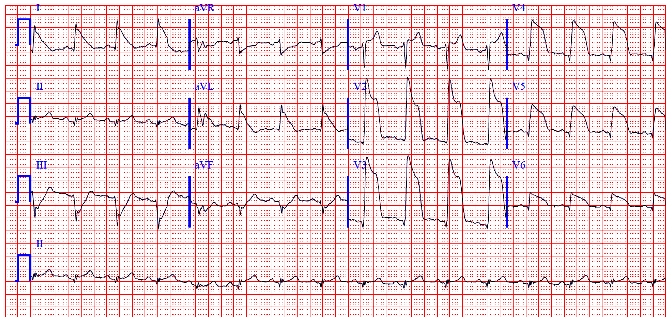
Electrocardiograma que muestra supradesnivel lapidante del segmento ST en un paciente con infarto agudo de miocardio, compatible con SICACEST.
Figura 5
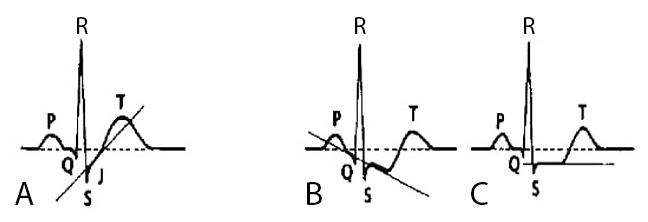
Diagrama esquemático de infradesnivel del ST. Panel A: infradesnivel ascendente (no sugestivo de isquemia). Paneles B y C: infradesnivel del ST descendente y rectificado, ambos sugestivos de isquemia.
El síndrome coronario sin elevación del segmento ST se puede caracterizar por dos fenómenos principales: cambios en las onda T y Q y la presencia de infradesnivel del ST. Los cambios en la onda T son inespecíficos y en múltiples ocasiones responden a causas no cardiacas; sin embargo, existen algunos patrones altamente sugestivos de dolor de cardiopatía isquémica aguda, en particular la onda T invertida simétrica y de voltaje amplio en la cara anterior, la onda T bifásica en V1-V3 ―patrón de Wellens― (Figura 6). La presencia de onda Q patológica en dos derivaciones anatómicamente contiguas sugiere la presencia de necrosis (infarto previo) y aumenta la probabilidad de que el dolor sea de origen coronario. Finalmente, el infradesnivel del segmento ST, en particular de características y morfología descendente o rectificado, es altamente sugestivo de lesión subendocárdica y es un marcador de riesgo. Estos pacientes (SICASEST) son categorizados con niveles de biomarcadores para definir si se trata de una angina inestable o un infarto sin elevación del ST.
Figura 6
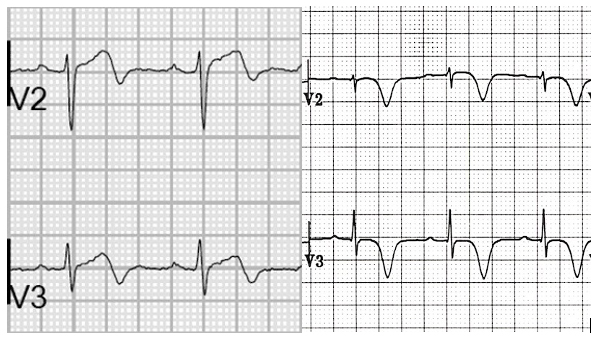
Patrón electrocardiográfico tipo Wellens A y B, ambos sugestivos de enfermedad crítica de la descendente anterior.
En el síndrome coronario con elevación del ST o, por el contrario, la presencia de supradesnivel del punto J en dos derivadas anatómicamente contiguas, es altamente sugestivo de un cierre total epicárdico de una arteria coronaria, por lo que en estos pacientes está indicada una estrategia de reperfusión (ya sea farmacológica o mecánica) mientras el dolor sea sugestivo de origen coronario, y el tiempo de evolución desde el inicio de los síntomas sea menor de 12 h. Algunos casos tendrán indicación de reperfusión mecánica aun con más de 12 h desde el inicio de la clínica. En este síndrome (SICACEST) no está indicado esperar los resultados de biomarcadores para tomar decisiones.
La presencia de ondas Q ha sido correlacionada con necrosis en la región anatómica, sin embargo, puede traducir otras anomalías como fibrosis o inflamación, puede presentarse durante la evolución temprana del infarto (6 a 9 h) y ser transitoria, por lo que no debería ser tomada como un marcador de necrosis irreversible.
Un elemento fundamental para el diagnóstico de infarto agudo de miocardio lo constituyen las proteínas séricas de necrosis cardiaca, en particular las concentraciones de troponina cardiaca (ya sea troponina I o T). La quinta definición internacional de infarto agudo de miocardio comprende los siguientes (Figura 7):
Figura 7
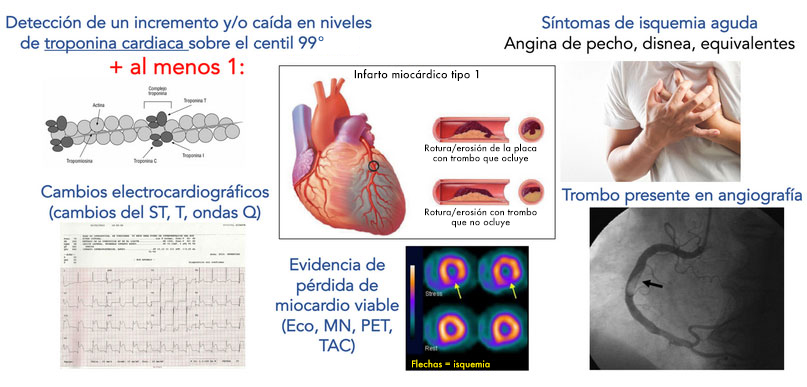
Componentes de la quinta definición de infarto de miocardio.
Los marcadores séricos cardiacos son liberados a la circulación posteriormente a la necrosis cardiaca. La aparición en sangre depende de diversas variables, entre éstas, su localización intracelular, su peso molecular y el flujo sanguíneo y linfático. Otros marcadores de necrosis cardiaca incluyen la creatininfosfocinasa (CPK) que aparece y se eleva en la sangre entre las 4 y 8 h del inicio del evento y se normaliza a las 48 a 72 h. La CPK tiene pobre especificidad, ya que puede elevarse por trauma musculoesquelético, cirugía, cardioversión eléctrica, patología muscular, ejercicio intenso, convulsiones, inmovilización prolongada, hipotiroidismo, diversas miopatías e incluso con una inyección intramuscular. Por tal motivo se utiliza la isoenzima MB de la CPK, ya que esta fracción no se encuentra en tejidos extracardiacos y es más específica del daño miocárdico.
No obstante, existen otras situaciones que son capaces de producir elevación de esta isoforma de la CPK, como la miocarditis, la cirugía cardiaca o bien los estados posreanimación eléctrica o mecánica después de una parada cardiorrespiratoria. Se considera una elevación diagnóstica cuando esta elevación representa 6% de la CPK total. La transaminasa glutamicooxaloacética se eleva entre las 8 y 12 h, alcanza su pico máximo entre las 24 y 48 h, y regresa a la normalidad en tres a cinco días. Esta enzima también puede elevarse en enfermedades hepáticas, tromboembolia pulmonar y otras. La deshidrogenasa láctica se eleva en suero a las 24 a 48 h, alcanza su pico máximo en cuatro a seis días, y regresa a la normalidad una a dos semanas después del evento. Esta enzima puede elevarse en hepatopatías, nefropatías, hemólisis, neoplasias y otras.
Las troponinas T e I cardiacas tienen una secuencia de aminoácidos diferente a la de las proteínas del músculo esquelético, por lo que tienen una especificidad mucho mayor para la detección de daño miocárdico. Con el advenimiento de ensayos de troponina de alta sensibilidad, es posible detectar concentraciones mucho menores en la sangre incluso en patologías no cardiacas (p. ej., sepsis) y en pacientes sanos sometidos a estrés (maratón, quimioterapia). El uso de las troponinas de alta sensibilidad debe acompañarse de un gran juicio clínico para prevenir diagnósticos equívocos que lleven a maniobras terapéuticas innecesarias.
Finalmente, vale la pena resaltar el concepto de lesión miocárdica: una elevación significativa de troponinas en ausencia de signos, sintomas o datos objetivos de isquemia en imagen o coronariografía. Esto puede presentarse en enfermedades como tromboembolia pulmonar, crisis hipertensiva o cardiotoxicidad, y no significa la presencia de un síndrome isquémico agudo, mas sí es de utilidad para identificar grupos de alto riesgo.
La ecocardiografía es un estudio de gran utilidad en el infarto de miocardio, particularmente en pacientes con síntomas de insuficiencia cardiaca o colapso hemodinámico, para detectar complicaciones como disfunción sistólica ventricular izquierda o derecha, y también otras como comunicación interventricular, insuficiencia mitral, aneurismas o rotura cardiaca, entre otras. Por otra parte, es fundamental en el seguimiento, en el manejo y en el pronóstico de infarto de miocardio. La ecocardiografía permite ver alteraciones de movilidad segmentaria en casos en los que no hay cambios electrocardiográficos, es así como en casos de infarto agudo de miocardio puede dar la pauta para iniciar el manejo de reperfusión.
La medicina nuclear es también utilizada en la evaluación del infarto agudo de miocardio; su utilidad principal radica en cuantificar el tamaño del infarto, su localización, y analizar la presencia de isquemia residual o en determinado caso, viabilidad miocárdica principalmente en los casos en donde se busca revascularización tardía (en infartos no reperfundidos).
Gran parte de la mortalidad total del infarto agudo de miocardio ocurre antes de que el paciente llegue al hospital, es decir, en la fase prehospitalaria. Esta tasa va de 30 a 50% del total de pacientes que sufren infarto de miocardio. Por este motivo es fundamental incidir en esta fase para poder abatir la mortalidad, estableciendo zonas cardioprotegidas, accesibilidad a cuidados prehospitalarios, equipos de respuesta a urgencias médicas, disponibilidad de DEA y de reanimadores legos. La mayoría de las complicaciones eléctricas del infarto (en particular fibrilación ventricular) ocurre en las primeras 24 h, y más de 50% en la primera hora de inicio del infarto. Por tal motivo, los aspectos fundamentales del manejo prehospitalario consisten en tres conductas:
El retraso en esta fase corresponde al propio paciente, a la identificación de sus síntomas y al de solicitar ayuda. Por lo tanto, la educación médica a la población es un aspecto de máxima relevancia para mejorar la supervivencia.
El objetivo fundamental del manejo inicial del paciente con infarto agudo de miocardio es obtener un electrocardiograma de 12 derivaciones, aliviar el dolor y administrar terapias que han demostrado modificar el pronóstico. El electrocardiograma debe ser obtenido en menos de 10 min para iniciar con el tratamiento específico de cada síndrome: SICASEST o SICACEST; particularmente en el SICACEST hay que identificar a los pacientes candidatos a reperfusión coronaria, ya que es fundamental el iniciar dicha terapéutica de forma inmediata, idealmente en menos de 10 min (fibrinólisis) a 60 min (angioplastia primaria). Desde su llegada al servicio de urgencias al paciente debe canalizársele una vena, aliviar el dolor, prevenir y tratar complicaciones e iniciar el manejo de reperfusión coronaria en aquellos con indicación del mismo.
Para romper el círculo vicioso de ansiedad, aumento del trabajo y demanda de oxígeno por el corazón es preciso aliviar el dolor. Para ello se utiliza morfina o morfinomiméticos, como buprenorfina y nalbufina; no obstante, pueden retrasar la absorción intestinal de los antiplaquetarios y generar depresión respiratoria, por lo que su uso debe ser cauto. Se emplea, asimismo, nitroglicerina sublingual para disminuir la intensidad del dolor debido a su efecto reductivo del consumo de oxígeno al reducir la precarga y aumentar el aporte de oxígeno por dilatación de la arteria coronaria involucrada, así como de las colaterales. Está absolutamente contraindicado el uso de AINE (ketorolaco, ibuprofeno, etc.) por su asociación con rotura septal o cardiaca. No deben formar parte del tratamiento inicial del infarto.
SICACEST
Los pacientes con dolor torácico sostenido y elevación significativa del segmento ST de por lo menos 1 mm en al menos dos derivaciones contiguas, con 12 h o menos desde el inicio de los síntomas, deben ser llevados a una estrategia de reperfusión coronaria. Las guías de diferentes sociedades internacionales recomiendan el uso de dos pautas como opciones en el tratamiento de reperfusión: estrategia farmacoinvasiva (combinando fibrinólisis temprana endovenosa con una angiografía coronaria rutinaria en las subsecuentes 24-48 h) o angioplastia primaria. La decisión de cual estrategia ofrecer se basa en el tiempo hasta obtener la terapia: si existen dificultades para obtener angioplastia primaria en un total máximo de 120 min (desde el diagnóstico), se debe optar por fibrinólisis y estrategia farmacoinvasiva.
Vale la pena destacar que en la mayoría de los centros en México, no está disponible un programa de angioplastia primaria 24/7. Por este motivo es indispensable contar con un sistema que permita administrar fibrinólisis en la mayoría de los centros de segundo nivel, pues se han publicado trabajos que reportan tasas muy bajas de reperfusión coronaria y tiempos demasiado prolongados a la atención del infarto. Estas circunstancias distan de ser ideales.
La estrategia farmacoinvasiva (fibrinólisis inmediata seguida de angioplastia programada en las primeras 2 a 24 h) aprovecha la amplia disponibilidad y rápido acceso de la TF para restituir el flujo coronario y salvar la mayor cantidad de músculo cardiaco, y suma la capacidad de la angioplastia de asegurar el flujo coronario (angioplastia con stent) y delimitar la anatomía coronaria. Estudios clínicos aleatorizados y registros a nivel poblacional han demostrado que la estrategia farmacoinvasiva es tan eficaz y segura como la angioplastia primaria. Actualmente, existen tres esquemas de fibrinolítico ampliamente disponibles en nuestro país: estreptocinasa, alteplasa y tenecteplasa (Cuadro 1). Cuentan con gran cantidad de evidencia que apoya su uso y su efecto benéfico sobre la morbimortalidad en pacientes con infarto de miocardio. De forma conjunta, los estudios que demostraron su eficacia incluyen varias decenas de miles de pacientes, haciendo de la fibrinólisis en el infarto agudo de miocardio una de las intervenciones médicas más bien estudiadas en la medicina moderna.
| Cuadro 1. Dosis y esquemas de fibrinolíticos | |||||
| FÁRmaco/clase | Vida media | Dosis/esquema | Flujo final TIMI III | Estudio pivote | Particularidades |
| Estreptocinasa/no fibrinoespecífico | 10-18 min | 1.5 millones de UI en infusión 90’ | 33% | GISSI-1 ISIS-2 | Puede causar hipotensión, reacciones alérgicas y “memoria” antigénica |
| Alteplasa (rt-PA) / fibrinoespecífico | 5-10 min | Acelerado: 15 mg en bolo inicial; seguido de 0.75 mg/kg (hasta 50 mg) por 30’; seguido de 0.5 mg/kg (hasta 35 mg) para 60’. Esquema total, dosis máxima de 100 mg, duración del bolo > 90’ de 0.5 mg/kg de peso, dosis máxima, 50 mg en pacientes de más de 91 kg de peso | 54% | GUSTO-1 | Superior en mortalidad que SK |
| Tenecteplasa/ fibrinoespecífico | 11-20 min | 0.5 mg/kg peso, dosis máxima de 50 mg en pacientes de más de 91 kg de peso | 54% | ASSENT-2 | Menor tasa de hemorragia no cerebral |
Guías europeas de tratamiento del infarto agudo de miocardio con elevación del ST recomiendan la angioplastia primaria como método preferido de reperfusión, mientras ésta pueda ser llevada a cabo de forma expedita, dentro de los tiempos obligatorios indicados por las guías, por un equipo experimentado y sin importar si el paciente se presente o no a un centro con capacidad de cateterismo cardiaco las 24 h del día.
A igualdad de condiciones, la angioplastia coronaria transluminal percutánea primaria (ACTPp) ha demostrado ser mejor que la fibrinólisis, principalmente en el desenlace de reinfarto e isquemia recurrente; sin embargo, debe de tomarse en consideración que los estudios que demostraron mejoría en mortalidad para la ACTPp frente a la fibrinólisis, no consideraban la angiografía coronaria rutinaria (con o sin angioplastia) como parte del protocolo de manejo después del tratamiento fibrinolítico. Además, la terapia adjunta del síndrome coronario isquémico no incluía la doble antiagregación con antiplaquetarios potentes como clopidogrel, prasugrel o ticagrelor, ni la terapia antitrombínica con anticoagulantes como enoxaparina o bivalirudina, los cuales han demostrado disminuir los desenlaces cardiovasculares y que ahora forman parte del manejo estándar del síndrome coronario isquémico agudo.
La reperfusión mediante angioplastia requiere de la labor conjunta de un sistema coordinado de atención y transporte con recursos logísticos, médicos, de enfermería, técnicos y materiales, condiciones que aun en países de altos ingresos no son alcanzables en todo momento ni en todas las comunidades.
La ICP es el método de elección cuando puede ser llevado a cabo dentro de los tiempos obligatorios por las guías (en general, menos de 120 min desde el diagnóstico) y por un equipo experimentado en el tratamiento de IAMCEST con angioplastia primaria, independientemente del sitio de presentación inicial del paciente. En caso de que existan pacientes con dudas diagnósticas (elevación transitoria del segmento ST, evolución no típica, síntomas incompatibles), la angiografía coronaria está indicada como el estudio de elección y ante el caso dado, la terapéutica preferida. Las dudas en el diagnóstico no deben retrasar el inicio de la angiografía diagnóstica.
En los pacientes con alto riesgo de sangrado (edad avanzada, sexo femenino, insuficiencia renal, anticoagulantes orales concomitantes), la ICP se prefiere a la fibrinólisis/estrategia farmacoinvasiva. Sin embargo, ante ningún escenario el riesgo de sangrado debe de excluir a un paciente de la terapia de reperfusión correspondiente, y en su defecto, deberá ser una razón para acelerar el traslado del paciente a ICP. En caso de que la ICP no se encuentre disponible, se puede considerar el uso de esquemas de terapia farmacoinvasiva con media dosis de fibrinolítico fibrinoespecífico.
Ante la presencia de complicaciones del infarto, como infarto del ventrículo derecho, insuficiencia cardiaca o choque cardiogénico, se prefiere ICP frente a fibrinólisis/estrategia farmacoinvasiva. Pero, de igual forma que en el alto riesgo de sangrado, la ausencia de ICP no justifica privar al paciente de tratamiento fibrinolítico necesario. A la par, estudios han sugerido que el beneficio de la ICP es mayor cuanto mayor es el riesgo de muerte del paciente; se ha sugerido que ante puntajes TIMI mayores de 5, se debería preferir ICP frente a fibrinólisis.
Las guías de la Sociedad Europea de Cardiología recomiendan ICP tras 12 h desde el inicio de los síntomas con una clase de evidencia IIb, especialmente si hay indicios de isquemia persistente, complicaciones mecánicas del infarto, arritmias o choque cardiogénico; sin embargo, no existe evidencia sólida que apoye el uso de terapia fibrinolítica después de 12 h de evolución.
El principal factor que apoya el uso de estrategia farmacoinvasiva como la terapéutica de elección es el tiempo de retraso. Desafortunadamente, los retrasos hasta el diagnóstico y el acceso a reperfusión mediante ICP en nuestro país y en el mundo constituyen un problema grave en la atención del infarto.
A nivel poblacional, y a pesar de las restricciones ocasionales para el uso de fibrinolíticos, la estrategia farmacoinvasiva iguala los resultados en cuanto a prevención de mortalidad en países donde el acceso a la ICP se encuentra relativamente disponible. Si bien no existen estudios aleatorizados donde se apoye la superioridad de la estrategia farmacoinvasiva sobre la ICP cuando los retrasos son mayores a 120 min, registros de países de bajos ingresos sugieren que este es el caso.
Para fines prácticos, la mejor terapia de reperfusión será, en la mayor parte de los casos, la que pueda administrarse de forma segura lo más rápido posible (la mayor parte de las veces en México, fibrinólisis), a excepción de los casos donde exista una contraindicación que proscriba el uso de TF y sea necesario el traslado para ICP (Figura 8).
Figura 8
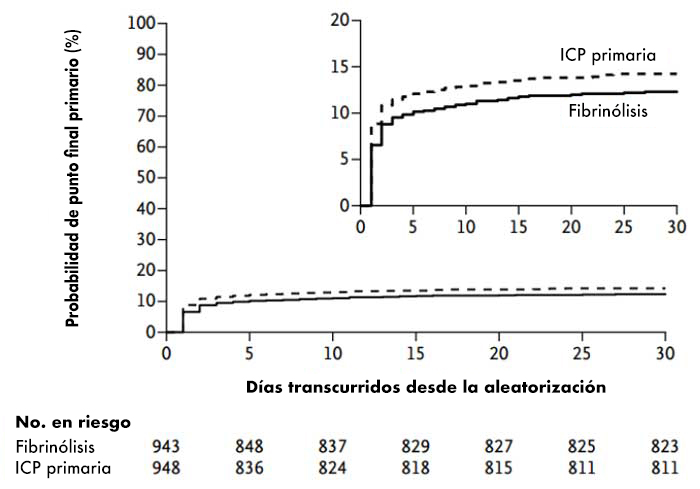
Resultados centrales del estudio STREAM que documentó datos similares entre estrategia farmacoinvasiva y angioplastia primaria.
La Unidad de Cuidados Intensivos Coronarios
Las unidades coronarias, creadas en la década de 1960, disminuyeron notablemente la mortalidad, ya que permiten el monitoreo continuo del ritmo cardiaco, así como el hemodinámico, en pacientes seleccionados. Su personal médico y de enfermería altamente especializados, así como el de equipo tecnológico y farmacológico, permiten la ventilación pulmonar, la implantación de marcapasos, aplicar maniobras de cardioversión y desfibrilación y realizar técnicas de reanimación cardiaca oportunas, entre otras. El paciente con infarto en evolución debe de manejarse en tales unidades de cuidados intensivos coronarios, siempre que se cuente con dicho recurso. No obstante, la limitación de dichas unidades, así como la posibilidad del monitoreo de arritmias y de personal médico y de enfermería y la identificación de pacientes de bajo riesgo, permiten manejarlos fuera de dichas unidades de cuidados coronarios.
Los antitrombóticos revisten una importancia fundamental en el manejo del infarto agudo de miocardio, tanto por su efecto en sí sobre la circulación coronaria, como por evitar trombosis mural en las cavidades cardiacas e incluso para evitar la tendencia trombótica en la circulación venosa profunda. Existen diversos estudios que han demostrado claramente la disminución de la mortalidad con el uso de antitrombóticos. El ácido acetilsalicílico (aspirina) es el antiplaquetario comúnmente utilizado en el infarto agudo de miocardio, ya que cuenta con abundante evidencia científica. La dosis requerida de aspirina es de 100 mg por día, y se administra desde su ingreso hospitalario. Otros antiplaquetarios que suelen utilizarse son el clopidogrel (indicado principalemente en pacientes que reciben fibrinólisis y tambien ICP), prasugrel y ticagrelor (estos últimos reservados a pacientes que son llevados a estrategias invasivas).
La heparina continúa siendo el antitrombiníco más utilizado, tanto en su presentación convencional, como en la de bajo peso molecular. Su papel es fundamental en los pacientes sometidos y no sometidos a reperfusión coronaria, en combinación con trombolíticos, aspirina y otros antitrombóticos. La heparina convencional se emplea habitualmente con un bolo inicial de 5 000 unidades seguido de una infusión de 1 000 unidades por hora, durante aproximadamente cinco días.
En numerosos estudios clínicos controlados, los betabloqueadores en el contexto de un infarto agudo de miocardio han demostrado disminuir 15% el reinfarto y la mortalidad. La administración endovenosa inicial y después de forma oral, mejora sustancialmente las reacciones adrenérgicas del infarto agudo de miocardio, entre éstas la taquicardia y la hipertensión. Mejoran la relación oferta-demanda de oxígeno y reducen el dolor, la disnea, la extensión del infarto, y la presencia de arritmias. Además, después de la fase aguda, el empleo de estos medicamentos ha sido relacionado con un mejor pronóstico, no sólo en lo relacionado con muerte y reinfarto, sino también en lo relacionado con el desarrollo de insuficiencia cardiaca. Sin embargo, su uso exige cautela pues pueden verse acompañados de choque cardiogénico en poblaciones de alto riesgo (TA menor de 110, FC mayor de 100 y edad mayor de 75 años).
Los iECA han demostrado disminución de la mortalidad después de un infarto de miocardio, particularmente en pacientes de alto riesgo, tal es el caso de infartos de la cara anterior, con antecedente de infarto previo, disfunción ventricular izquierda, diabéticos y en la edad avanzada. Otro aspecto fundamental, motivo por el cual deben recibir iECA todos los pacientes con infarto de miocardio, es el de disminuir la remodelación ventricular inadecuada que se presenta en el posinfarto, y por lo tanto reducir la presentación de insuficiencia cardiaca. Por tal motivo, en ausencia de contraindicaciones absolutas como antecedente de edema angioneurótico o estenosis bilateral de arterias renales, los iECA deben de administrarse en las primeras 24 h del infarto agudo de miocardio.
Los nitratos endovenosos y orales se emplean de forma general en el infarto agudo de miocardio, con excepción de los casos en los que se extiende el infarto al ventrículo derecho y cursan con hipotensión grave. Sin embargo, su papel en estudios clínicos ha demostrado limitaciones para disminuir la mortalidad. No obstante, por el beneficio de disminuir el dolor, disminuir el grado de isquemia y la remodelación, son motivo de su amplia utilización. En estudios recientes las estatinas han demostrado que más allá de sus efectos como hipolipemiantes, ejercen una acción benéfica sobre la función endotelial, de ahí que hoy día hay argumentos a favor de la conveniencia de utilizarlas en el periodo agudo del infarto de miocardio, e incluso como prevención secundaria, independientemente de las concentraciones séricas de colesterol o triglicéridos.
Las complicaciones del infarto agudo de miocardio son fundamentalmente de tres tipos: a) eléctricas; b) falla ventricular, y c) mecánicas. Las primeras aparecen en las horas iniciales del infarto agudo de miocardio, por lo tanto el control de éstas depende de la rapidez con la que el paciente llegue al hospital y pueda ser monitoreado y tratado. Dichas alteraciones consisten en arritmias y trastornos de la conducción auriculoventricular, así como trastornos de la conducción intraventricular, para los cuales en muchos casos está indicada la implantación de un marcapaso temporal o definitivo.
La falla ventricular es ahora la principal causa de mortalidad intrahospitalaria por infarto agudo de miocardio. Va desde una disfunción ventricular leve hasta el choque cardiogénico, lo cual tiene una correlación directa con el grado de necrosis e isquemia del músculo cardiaco. Cuando 40% del ventrículo izquierdo se encuentra involucrado en la necrosis e isquemia sobreviene choque cardiogénico, el cual tiene una mortalidad cercana a 90%. Aproximadamente 30% de los infartos posteroinferiores presentan extensión al ventrículo derecho, que pueden presentar datos de falla ventricular derecha. La expresión eléctrica de extensión al ventrículo derecho es una elevación del ST en precordiales derechas, fundamentalmente V4r. El tratamiento de esta complicación consiste en mejorar la precarga con abundante volumen de líquidos.
Las complicaciones mecánicas aparecen los primeros días o semanas del evento. Habitualmente son graves y de difícil control y con frecuencia condicionan falla ventricular izquierda grave, como ocurre con la rotura del septum interventricular, la rotura de la pared libre del ventrículo izquierdo y la disfunción o rotura de músculo papilar.
La pericarditis posinfarto es una situación frecuente y a pesar de que su manejo es sencillo, con aspirina, el diagnóstico diferencial es de suma importancia. La pericarditis puede confundir al clínico con angor posinfarto y llevar a un manejo innecesario y riesgoso. Otra de las complicaciones, que desafortunadamente se presentan cada vez con mayor frecuencia, es el angor posinfarto, el cual revela que existe tejido miocárdico en riesgo. En la actualidad la trombólisis resuelve la oclusión trombótica coronaria; sin embargo, el sustrato ateroscleroso puede presentar reoclusión de la arteria sometida a reperfusión coronaria farmacológica o mecánica con balón. En estos casos es fundamental el estudio por cateterismo cardiaco urgente y definir la terapéutica.
Para la estratificación del paciente posinfarto se identifican dos grupos. Los complicados y los no complicados. Ambos requieren de un manejo sustancialmente diferente. El primero comprende fundamentalmente a los pacientes con complicaciones mecánicas, falla ventricular izquierda moderada, choque, arritmias graves o aquellas que son expresión de isquemia, angor posinfarto o isquemia a distancia. Su manejo debe ser mucho más agresivo en cuanto a investigar claramente la anatomía coronaria mediante angiografía coronaria y posiblemente, la corrección inmediata o temprana con intervencionismo o cirugía.
El otro grupo corresponde a los que no tuvieron complicaciones durante su infarto. Aunque se piense que se pudiera tomar una actitud conservadora, este subgrupo tiene alta mortalidad, 10 a 15% en el primer año posinfarto, la mayoría en el primer mes. La meta en este grupo de pacientes que cursó sin complicaciones su infarto, es prevenir el reinfarto o muerte durante su recuperación, por lo que antes de su egreso hospitalario es necesario realizar pruebas inductoras de isquemia, ya sea una prueba de esfuerzo submáxima, y/o la determinación de la función ventricular mediante ecocardiografia u otros métodos.
Asimismo es factible realizar una prueba de esfuerzo máxima a las cuatro o seis semanas después del evento agudo con el fin de identificar a los pacientes con isquemia residual, arritmias ventriculares inducidas por el ejercicio, o función ventricular deprimida con evidencia de isquemia. Estos pacientes deben ser estudiados con cateterismo cardiaco antes de su egreso hospitalario, pues representan un subgrupo de riesgo de reinfarto o muerte.